

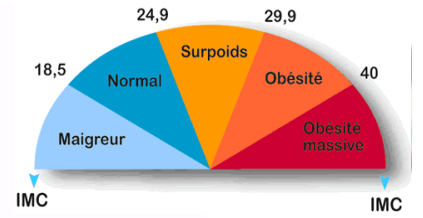
Sa définition repose sur l’IMC (indice de masse corporelle) ou BMI (body mas index). Il s’agit du rapport du poids et de la taille.
| Indice de masse corporelle | Stade de l’obésité |
| Entre 30 et 35 | Obésité modérée |
| Entre 35 et 40 | Obésité sévère |
| Supérieur à 40 | Obésité morbide |
Le terme d’obésité sévère et morbide définit le seuil à partir duquel le surpoids peut altérer l’état de santé du patient. En effet, l’obésité peut provoquer à plus ou moins long terme des maladies cardiaques, respiratoires, articulaires, de l’hypertension artérielle ou du diabète.
Il est également clairement établi que l’obésité diminue l’espérance de vie : « on meurt de l’obésité »
https://www.ameli.fr/assure/sante/themes/surpoids-obesite-adulte/calcul-imc-bilan-medical
La chirurgie de l’obésité ne doit cependant pas être banalisée, ni être considérée comme un traitement miracle. Ses complications ne sont pas négligeables. Ses indications sont définies par les recommandations de la Haute Autorité de Santé (HAS).
La chirurgie de l’obésité s’adresse aux patients atteints d’une obésité morbide ou sévère, en échec de traitements classiques bien conduits pendant 6 à 12 mois, bien informés et présentant un risque chirurgical acceptable.
L’intervention pour ces patients est donc indiquée lorsque :
Il existe des contre indications à la chirurgie dont certaines peuvent être temporaires :
Lorsque le patient présente l’ensemble des critères indispensables pour retenir une indication opératoire, celui-ci doit consentir à se soumettre à un suivi médical et chirurgical pré et post opératoire prolongé. Cette prise en charge multidisciplinaire associe : nutritionniste, endocrinologue, gastro-entérologue, pneumologue, cardiologue, psychiatre, diététicien, chirurgien et une évaluation médicale de l’activité physique adaptée (APA).
Ce parcours de soins permet de rechercher les causes et les conséquences de l’obésité qui pourraient être méconnues.
A l’issue de l’ensemble de ces consultations, une Réunion de Concertation Pluridisciplinaire (RCP) examine la pertinence de l’indication opératoire et détermine la technique à adopter.
La prise en charge de l’opération sera bien sur assujettie à l’acception et la validation de l’entente préalable par votre caisse d’assurance maladie.
Nous insistons fortement sur le suivi post-opératoire prolongé, car il est clairement démontré que la reprise pondérale est bien corrélée à l’observance ou non de ce suivi. La persistance de troubles alimentaires post opératoires explique l’absence de perte de poids ou la reprise de poids secondaire, quel que soit le type de chirurgie. En effet, certains patients reprennent du poids après anneau, sleeve ou by-pass.
La chirurgie de l’obésité modifie l’anatomie du système digestif. C’est une aide mécanique et métabolique qui permet de diminuer la quantité d’aliments consommée (principe de restriction) et/ou l’assimilation des aliments par l’organisme (principe de malabsorption).
Il existe 2 grands types de techniques chirurgicales :
Chaque intervention a ses avantages et ses inconvénients. L’équipe pluridisciplinaire vous propose l’intervention la plus appropriée à votre situation, en fonction de vos besoins et facteurs de risque.
L’anneau gastrique ajustable est une technique restrictive, qui diminue le volume de l’estomac et ralentit le passage des aliments. Elle ne perturbe pas la digestion des aliments. Un anneau (dont le diamètre est modulable) est placé autour de la partie supérieure de l’estomac, délimitant ainsi une petite poche. Peu d’aliments sont nécessaires pour remplir cette poche et la sensation de satiété apparaît rapidement. Les aliments vont s’écouler très lentement selon le principe du sablier.
L’anneau est relié par un petit tube à un boîtier de contrôle placé sous la peau. Cet anneau peut être serré ou desserré en injectant du liquide dans le boîtier, à travers la peau. Un contrôle radiographique est nécessaire lors du suivi.
L’anneau peut être retiré au cours d’une nouvelle intervention en cas de complication ou d’inefficacité.
La sleeve gastrectomy ou gastrectomie en manchon est une technique restrictive, qui consiste à retirer environ les 2/3 de l’estomac. L’estomac est réduit à un tube vertical et les aliments passent rapidement dans l’intestin. En outre l’appétit est diminué. Cette technique ne perturbe pas la digestion des aliments.
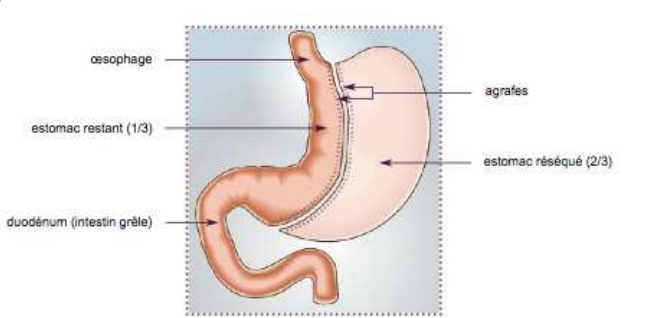
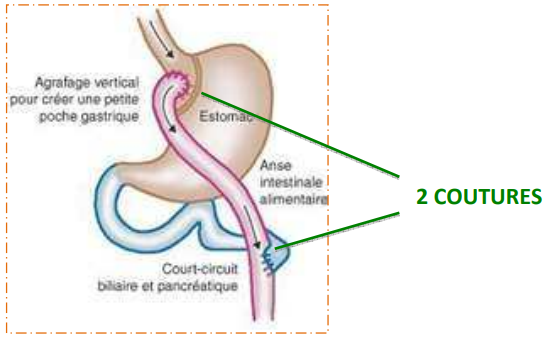
Le by-pass gastrique ou court circuit gastrique est une technique restrictive et mal absorptive, qui permet de diminuer à la fois la quantité d’aliments ingérés (la taille de l’estomac est réduite à une petite poche) et l’assimilation de ces aliments par l’organisme, grâce à un court circuit d’une partie de l’estomac et de l’intestin (aucun organe n’est enlevé). Les aliments vont directement dans la partie moyenne de l’intestin et sont donc assimilés en moindres quantités.
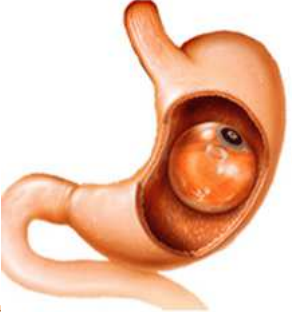
Le ballon intra gastrique est la pose temporaire (6 à 8 mois maximum) d’un ballon dans l’estomac. Cette introduction se fait par endoscopie ou en ingérant directement une gélule, c’est-à-dire par les voies naturelles ; ce n’est donc pas une intervention chirurgicale.
Le principe est d’occuper du volume dans l’estomac afin de provoquer la sensation de satiété. Ainsi, grâce à la présence du ballon le patient mange moins et de ce fait maigrit.
Mais cette technique n’est pas prise en charge à ce jour par la caisse d‘assurance maladie.
SAXENDA est un traitement médicamenteux ayant l’autorisation de mise sur le marché en France dans l’indication de l’obésité.
Celui-ci est indiqué en complément d’un régime hypocalorique et de l’augmentation de l’activité physique telle que le sport.
Son indication est :
Le traitement s’effectue par une injection sous-cutanée quotidienne pour une durée généralement de 4 mois.
La perte de poids escomptée est de 8 à 10 % du poids du corps d’origine et le traitement est interrompu quand les patients n’ont pas perdu au moins 5 % du poids initial après 3 mois.
Malheureusement, ce traitement n’est actuellement pas remboursé par la sécurité sociale et le coût total du traitement n’est pas négligeable.
Une reprise pondérale est toujours possible après l’arrêt du traitement si les habitudes hygiéno-diététiques et les habitudes sportives n’ont pas été modifiées.
En pratique, pour bénéficier du SAXENDA vous devez voir en consultation un de nos chirurgiens qui validera l’indication du traitement, une consultation auprès de notre diététicien Mr Marc MALHONDA vous sera prescrite avec un rendez-vous de contrôle diététique mensuel. Vous serez revu à 3 mois en consultation de contrôle par votre chirurgien afin de juger de l’évolution.
C’est une nouvelle technique qui permet de réduire la taille de l’estomac sans avoir recours à une intervention chirurgicale qui ouvre l’abdomen. L’estomac est plicaturé, c’est-à-dire plié sur lui-même depuis l’intérieur de votre corps. Pour cela une camera avec des instruments de couture sont introduits par la bouche du patient, ce qui explique pourquoi on parle tout de même de chirurgie endoscopique.
Les indications seraient :
C’est une technique qui semble intéressante mais qui n’est pas actuellement validée par la Haute Autorité de Santé, en effet les autorités sanitaires estiment qu’il n’y a pas encore suffisamment de recul pour évaluer les bénéfices à long terme de l’endo sleeve.
Elle n’est donc pas prise en charge à ce jour par la sécurité sociale.
Les trois techniques (anneau gastrique, sleeve gastrectomie et by-pass gastrique) sont toutes efficaces sur la perte de poids.
Des études récentes à grande échelle ont montré que l’anneau ajustable était moins performant que la sleeve gastrectomie ou le by-pass, que ce soit sur la perte de poids ou la rémission des maladies associées à l’obésité.
La fonte pondérale escomptée sur l’excès de poids varie de 45 à 65 % après 2 ans, soit environ 25 à 35 Kg, à condition que les troubles du comportement alimentaire soient corrigés en post-opératoire. En effet, il existe des reprises pondérales quel que soit le type d’intervention en cas de mauvaises habitudes diététiques persistantes.
Si on compare la sleeve gastrectomie et le by-pass :
Le choix de notre équipe s’est donc portée sur la sleeve gastrectomie en première intention en l’absence de contre indication, car elle est très efficace sur la perte de poids et présente un taux de complications plus acceptable que le bypass. Par ailleurs, en cas d’échec de la sleeve gastrectomie, un by-pass peut être secondairement réalisé.
Tout d’abord il faut garder à l’esprit que la mortalité liée à la chirurgie de l’obésité n’est pas nulle. Néanmoins, elle reste inférieure ou égale à 1 %. A titre d’exemple, pour d’autres maladies, la mortalité opératoire est de l’ordre de :
Le risque majeur de la chirurgie bariatrique est la fistule (« couture non étanche »), que ce soit pour la sleeve, le by pass ou l’anneau (par perforation de l’estomac par l’anneau).En effet, la « couture » peut fistuliser (« fuir ») et nécessiter une reprise chirurgicale au moindre doute. Le risque de fistule représente 4 % de la chirurgie bariatrique.
Des ulcères gastriques ou œsophagiens peuvent se développer secondairement au niveau des cicatrices gastriques ou de l’œsophage en réaction au reflux acide ou alcalin. Un reflux gastrique est fréquent et invalidant surtout les premiers mois qui suivent la sleeve. Ce reflux pourra être soulagé par un traitement médicamenteux.
La chirurgie de l’obésité est une chirurgie potentiellement contaminante, en raison des bactéries contenues dans l’estomac restant. Cette chirurgie expose donc à un risque :
Les autres complications sont inhérentes à tout acte de chirurgie lourde (hémorragie, infection pulmonaire et urinaire, embolie ou phlébite).
Des vomissements spontanés, même en présence d’une sonde gastrique qui a pour but de vider le contenu gastrique, peuvent entrainer une grave souffrance pulmonaire appelée SDRA. Le mécanisme de lésion des poumons par régurgitation de liquide gastrique est connu sous le nom de syndrome de MEDELSON.
Des dysphagies importantes (impossibilité de s’alimenter) peuvent apparaitre secondairement, voire à long terme et nécessiter une ré hospitalisation en cas de déshydratation sévère. Cette gêne au passage des nutriments peut être consécutive à :
Des carences nutritionnelles, surtout présentes après le By-pass et nécessitant une supplémentation vitaminique à vie. Ces carences peuvent donner des anémies, des pertes de cheveux, des ongles cassants voire des troubles neurologiques.
Vous serez hospitalisé(e) la veille de l’intervention vers 15 heures à la clinique et serez accueilli(e) par le personnel paramédical (tél : 04 68 56 26 22).
L’intervention est réalisée sous anesthésie générale, la plupart du temps sous cœlioscopie. Cette technique permet de visualiser l’intérieur de votre ventre grâce à une camera introduite par de petits orifices dans la paroi abdominale. L’intervention s’effectue donc par l’intermédiaire de pinces sous contrôle vidéo. La cœlioscopie est recommandée car elle limite la douleur et permet de retrouver une activité normale plus rapidement. Dans certains cas, pour des raisons de sécurité, il est parfois nécessaire d’ouvrir l’abdomen (laparotomie). Elle dure environ entre 1 et 3 heures.
En post opératoire, vous serez directement transféré(e) :
Ce séjour en unité de soins particuliers, permet de réaliser une meilleure surveillance, et ainsi de régler, au plus tôt, une éventuelle complication. Vous serez donc sous surveillance monitoring (pouls, tension, rythme cardiaque, température, diurèse et bilan). Le choix entre chambre classique et service de soin continu sera déterminé en fonction de vos antécédents et du risque post opératoire prévisible. Les heures de visites autorisées pour la famille sont : de 13h00 à 14h00 et après 18 heures.
Vous serez vu(e) par le diététicien de la clinique M. MALHONDA (tél : 04 68 56 26 57), qui réitèrera les différents conseils diététiques du post opératoire.
La sortie de la clinique Saint Pierre est prévue 1 à 2 jours après l’intervention. La durée du séjour est déterminée par les chirurgiens de l’équipe. Vous quitterez la clinique en fin de matinée, muni(e) du compte rendu d’hospitalisation qui sera systématiquement adressé à tous les correspondants. Vous aurez donc à disposition :
D’autre part, il sera nécessaire de reprendre contact avec votre endocrinologue dans 3 mois. La surveillance endocrinienne est fondamentale pour le suivi diététique et la recherche d’éventuels carences nutritionnelles. Le bon résultat de la chirurgie est dépendant de votre bonne « hygiène alimentaire ».
Outre le contrôle postopératoire porté à votre connaissance, vous devez absolument contacter l’équipe chirurgicale de la Clinique Saint-Pierre, votre médecin traitant, le service des urgences de la Clinique Saint-Pierre avant 21 heures (ou après 21 heures : SAMU au 15), dans les cas suivants :
Pour contacter notre équipe chirurgicale :
Pour ne pas avoir de mauvaises surprises (vomissements, douleurs), il est important de suivre de nouvelles habitudes alimentaires :
Evitez :
Ces nouvelles habitudes alimentaires sont à adapter à votre cas au fil du temps. Elles sont parfois contraignantes mais elles n’empêchent pas d’avoir une vie sociale (repas entre amis, au restaurant) et du plaisir à manger. Les premiers mois, la forte fonte pondérale peut engendrer une fatigabilité importante et une chute des cheveux provisoire.
Le fait d’enlever une partie de l’estomac peut entraîner des conséquences sur la digestion :
Il est important de reprendre graduellement vos activités habituelles et de respecter votre rythme, selon votre capacité et votre tolérance. Pour les conseils, éviter de soulever, de pousser, de tirer des charges supérieures à 10 kilos, 1 mois suivant l’intervention. Il faut savoir que vous présenterez une grande fatigue pendant 1 à 3 mois en post-opératoire. Vous pouvez marcher, monter et descendre les escaliers selon votre tolérance. Nous vous conseillons fortement la pratique de la natation et/ou le vélo secondairement.
Les douches sont autorisées dès le retour à domicile, en l’absence de soins locaux, au niveau de la paroi. Il faudra attendre une quinzaine de jours pour la prise de bains en eau douce ou en piscine.
QUIZ : Chirurgie de l’obésité
QUIZ : se faire opérer, c’est s’engager ! (Les réponses se trouvent dans le livret, cochez la bonne réponse)
Question
Votre réponse :
Bonne réponse :
Vos réponses
Contactez-nous pour toute question sur la chirurgie de l’obésité. Notre équipe est là pour vous fournir les informations nécessaires.
Contactez-nous pour toute question sur la chirurgie de l’obésité. Notre équipe est là pour vous fournir les informations nécessaires.
POLE MEDICAL SAINT-PIERRE
Entrée A au 1er étage
80, rue Pascal Marie Agasse
66000 PERPIGNAN
04 68 56 26 57
Nous contacter par mail
